Nutrologia e Diabetes Gestacional

Motivo do surgimento dessa intercorrência: durante a gravidez ocorrem várias alterações no metabolismo de carboidratos. No primeiro trimestre: ocorrem as hipoglicemias em jejum pois o feto “solicita” a glicose, além de uma diminuição na necessidade de insulina.
Nessa fase o hormônio mais prevalente é a Gonadotrofina coriônica humana (HCG) e que tem pouca ação no metabolismo de carboidratos.
Com o avançar da gestação ocorre: aumento dos níveis de estrogênios, progesterona, hormônio lactogênio placentário. Eles sobem a medida que a placenta vai crescendo. Todos eles têm ação antagônica à da insulina. Ou seja, se a insulina “joga” a glicose dentro da célula, esses hormônios tendem a aumentar a glicose no sangue e aumentar a resistência periférica à ação da insulina. São chamados de contra-reguladores ou contra-insulínicos. Associa-se a isso a elevação do cortisol e prolactina, que também diminuem a sensibilidade à insulina.
Para completar a situação: aumenta-se o peso e a ingestão calórica, o que favorece ainda mais um aumento da glicemia e piora da resistência insulínica. Esse aumento da resistência periférica à insulina tem como objetivo: desviar captação de glicose da mãe e direcioná-la para o feto, além de favorecer aumento do tecido adiposo materno.
Conclusão: a gestação apresenta aumento dos níveis de insulina circulante, pois o pâncreas tenta compensar a demanda periférica para manter a glicemia normal. Se a glicemia da mãe aumenta (no caso das mães que desenvolvem DMG, essa glicemia consegue alcançar a circulação fetal e acaba estimulando o pâncreas do feto a aumentar a produção da insulina. Com isso o feto fica com mais insulina e utiliza mais a sua glicose. Isso pode levar a um quadro de macrossomia fetal (fetos grandes) e posteriormente favorecer hipoglicemias no pós-parto.
Os fatores de risco são:
- 25anos
- Obesidade ou ganho de peso na gestação
- Deposição central excessiva de gordura corporal
- História familiar de diabetes em parentes de primeiro grau
- Baixa estatura: < 1,50m
- Crescimento fetal excessivo, polidrâmnio
- Hipertensão ou pré-eclâmpsia na gravidez atual
- Antecedentes obstétricos de morte fetal ou neonatal, de macrossomia fetal ou de DMG.
Diagnóstico: há controvérsias na literatura sobre o melhor método para o diagnóstico de DMG.
A International Association Diabetes and Pregnancy Study Groups (IADPSG) publicou um consenso que sugere o seguinte:
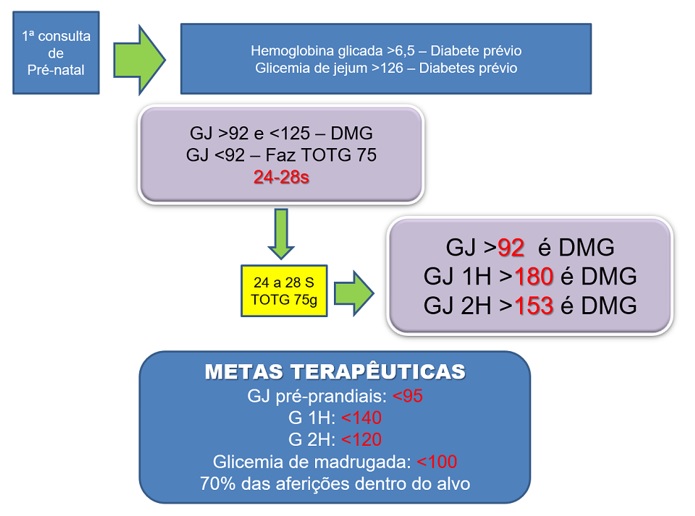
- TODA gestante deve ter uma glicemia de jejum dosada como triagem, de preferência no primeiro Trimestre.
- TODA gestante deve realizar um teste oral de tolerância à glicose com 75g de glicose anidra (TOTG 75g) entre 24 e 28 semanas.
- A glicemia de jejum deve ser abaixo de 85mg/dL. Acima disso é u rastreamento positivo. Se ficou abaixo de 85, repete-se a glicemia de jejum após a 20ª semana. Se continuar abaixo de 85, repete após a 24ª semana.
- Se ficou acima, compreende um rastreamento positivo.
- Se a glicemia de jejum desde o começo for acima de 110mg/dL, repete-se o exame e se confirmado: fecha-se o diagnóstico de DMG.
- Se for entre 86 e 109 mg/dL: espera-se até entre a 24ª e 26ª semana para realizar um TOTG75 2 horas após o almoço. Se for < 140mg/dL, exclui DMG. Se for > 140mg/dL: confirma DMG.
Porém a American Diabetes Association (ADA) utiliza outros critérios.
Confirmado DMG a primeira medida a ser tomada é o início de uma dieta. Razões: as portadoras de DMG tem maior incidência de hipertensão arterial e pré-eclâmpsia, além de maiores chances de uma cesariana. No pós-parto aumenta-se as chances de permanecerem com diabetes tipo 2 ou desenvolvê-lo no futuro.
Se utilizaremos insulinoterapia ou só dieta, dependerá da monitorização de glicemia. É essencial a monitorização para que o tratamento seja efetivo. O ideal é a monitorização diária com Hemoglucoteste (HGT), mas por gerar incômodo faremos: aferição 4 vezes por semana:
- Glicemia de jejum: deve ficar abaixo de 92mg/dL
- Glicemia 1 hora após almoço: deve ficar abaixo de 140mg/dL
- Glicemia 2 horas após almoço: deve ficar abaixo de 120mg/dL
Fonte: Fifth International Workshop Conference
O controle proposto por alguns endocrinologistas é:
- Toda semana realizar 1 glicemia de jejum e 2 pós-prandiais em laboratório.
- O controle domiciliar deve conter de 3 a 7 aferições, dependendo dos valores encontrados e da dieta.
SE após 2 semanas de dieta os níveis de glicose continuarem elevados:
- Jejum > 105mg/dL
- 2h pós prandial > 130mg/dL
- Recomenda-se iniciar a terapia com insulina.
Outro indicativo para iniciar a terapia com insulina é a medida da circunferência abdominal fetal na Ultrassonografia. Se acima do percentil 75, entre 29 e 33 semanas, pode-se iniciar o uso de insulina.
Como o feto precisa de glicose constantemente e a privação pode gerar formação de corpos cetônicos na mãe, deve-se evitar períodos de jejum de mais de 4 a 5 horas.
A dieta deve ser individualizada de acordo com os exames laboratoriais, suplementando aquilo que for necessário.
Abolir açúcar durante a gestação e optar por adoçantes não-calóricos: sucralose, aspartame, sacarina, acessulfame-K, todos com moderação.
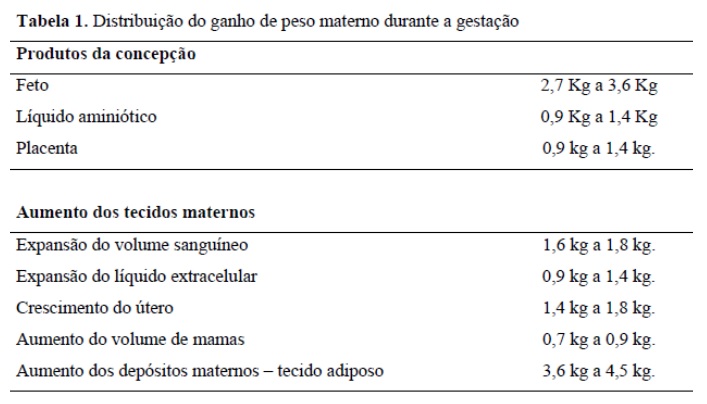
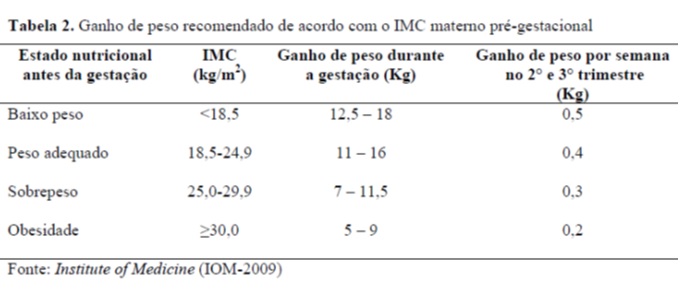
O ganho de peso deve ser controlado. Sendo que o ganho de peso ideal na gestação é baseado nas recomendações do Institute of Medicine (IOM-2009) e leva em consideração o índice de massa corpórea (IMC) pré-gravidez (tabela 2). Numa gravidez normal o ganho de peso ocorre devido a aumento de tecidos maternos e dos produtos da concepção, conforme a tabela 1.
Nenhuma mulher, independente do IMC prévio deve perder peso durante a gravidez, nem realizar jejum
Portanto se o você estava com o IMC: adequado previamente. O aceitável é que ganhe de 11 a 16kg.
No caso de gestações gemelares estima-se um ganho de 16 a 24kg, sendo que no 2º e 3º trimestre, deve-se ganhar 700g por semana. PORÉM há uma intercorrência obstétrica: DMG. Nesse caso o máximo deve ser 16kg, aceitando-se até 20kg por ser gestação gemelar.
A necessidade calórica diária deve ficar entre 30 a 35kcal/kg de peso. No caso de obesas a American Diabetes Association (ADA) sugere 24kcal/kg de peso atual e 12kcal para obesas mórbidas.
A restrição da quantidade de carboidratos a 40% do total diário de calorias pode ser útil para obtenção de glicemias pós-prandiais adequadas.
Exemplo: P: 60kg. Se optarmos por ofertar 30kcal/kg, precisaremos de um plano alimentar de 1800kcal. Sendo que 40% dessas 1800kcal devem ser de carboidratos, ou seja, 720kcal ingeridas no dia, devem ser oriundos de carboidratos. Cada grama de carboidrato fornece 4kcal.
Recomendações básicas:
- Evitar cafeína.
- Abolir álcool.
- Evitar embutidos, enlatados e produtos ultraprocessados.
- Ingerir diariamente: 35ml de água para cada kg de peso corporal.
- Praticar pelo menos 45 minutos de atividade física, de preferência com intensidade moderada, caso não tenha contraindicação.
Lembre-se que nas 3 principais refeições você sempre deverá ingerir: 1 fonte de carboidrato, 1 fonte de proteína, 1 fonte de gordura e 1 fonte de fibra.